皮炎
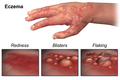
编辑皮炎,也称为湿疹,是一类造成皮肤炎症的疾病。 这类疾病的特点是瘙痒、皮肤呈红色以及出现皮疹。 病程短的患者可能会出现小水泡,病程长的患者的皮肤可能会变厚。 感染皮炎的皮肤可能是某一小块,也可能是全身。
皮炎是一类皮肤病,包括特应性皮炎、过敏性接触性皮炎、刺激性接触性皮炎和瘀血性皮炎。 往往不清楚导致皮炎的真正病因。 病患可能同时出现刺激感、过敏和静脉回流不良等症状。 病人所患皮炎的类型通常由其个人史和皮疹的位置决定。 例如,经常性手湿的人通常患的是刺激性皮炎。 接触过敏原会导致过敏性接触性皮炎,从而导致皮肤出现过敏反应。
通常用保湿霜和类固醇霜治疗特应性皮炎。 使用的类固醇霜一般应该是中到高强度的,且由于可能会出现副作用,所以每次使用的时间要少于两周。[1] 如果有皮肤感染的迹象,还可能需要使用抗生素。 通常,接触性皮炎的治疗方法是避免接触过敏原或刺激物。[2][3] 抗组胺药可能有助于睡眠,减少夜间抓痒次数。
据估计,2015年全球有2.45亿人患有皮炎。[4] 特应性皮炎是最常见的皮炎类型,通常始发于幼年期。 大约10-30%的美国人患有皮炎。 女性患接触性皮炎的概率是男性的两倍。[5] 曾经约7%的人患有过敏性接触性皮炎。[6] 刺激性接触性皮炎很常见,尤其是在从事某些特定工作的人群中,但尚不清楚具体的发病率。[7]
目录编辑
1 体征和症状编辑
皮炎的症状因疾病的形式不同而异,从皮疹到凹凸不平的皮疹或水泡。[8] 虽然每种类型的皮炎都有不同的症状,但它们也有一些共同的症状,包括皮肤发红、肿胀、瘙痒和皮肤损伤,有时会出现渗出物以及结疤的情况。此外,无论是在颈部、腕部、前臂、大腿还是脚踝上,出现症状的皮肤区域往往因皮炎的类型而异。虽然位置可能不同,但皮炎的主要症状是皮肤发痒。更罕见的是,皮炎可能会出现在生殖器部位,如外阴或阴囊。[9][10] 这种皮炎的症状可能非常严重,并且可能会反复发作。刺激性接触性皮炎通常比发痒更难受。
虽然特应性皮炎的症状因人而异,但最常见的症状是皮肤干燥、发痒、发红。典型的患区包括手臂的褶皱、膝盖的后部、手腕、脸和手。口周皮炎是指嘴巴周围出现红色且凹凸不平的皮疹。[11]
疱疹样皮炎的症状包括瘙痒、刺痛和灼热感。患者常出现丘疹和小泡。[12] 通常,这种皮炎导致的红色小肿块的直径约为1 cm,颜色为红色,可对称地分组或分布于上背部或下背部、臀部、肘部、膝盖、颈部、肩部和头皮,较少出现在口腔内或发际线附近。
另一方面,脂溢性皮炎的症状常随时间渐进性出现,从最初的头皮干燥或鳞屑(头皮屑) 油腻到面部出现鳞屑,有时伴有瘙痒,但不会出现脱发的情况。[13] 脂溢性皮炎会导致新生儿的头皮出现厚而黄的皮疹,通常伴有尿布疹。情况严重时,发际线、耳后、眉毛、鼻梁、鼻子周围、胸部和上背部也可能出现症状。[14]
皮炎
严重的皮炎
一块被挠破的皮炎患处
复杂的皮炎
2 病因编辑
导致皮炎的病因尚不清楚,但人们认为既有遗传因素,也有环境因素。[15]
2.1 环境因素
卫生假说认为哮喘、湿疹和其他过敏性疾病的病因是儿童时期生活在异常清洁的环境中,导致人类微生物群落不足。哮喘流行病学研究支持这一假说。[15] 该假说指出,在发育过程中接触细菌和其他免疫系统调节剂很重要,没有这种接触会增加患哮喘和过敏的风险。
虽然有人提出湿疹有时可能是人体对室内尘螨排泄物的过敏反应,[16] 但高达5%的人体内都有应对尘螨的抗体,[17] 该提议有待进一步证实。[18]
2.2 遗传因素
许多基因都与湿疹有关,其中之一是丝聚蛋白。[19] 全基因组研究发现了三种与湿疹相关的新的遗传变异:OVOL1、ACTL9和IL4-KIF3A。[19]
4 诊断编辑
湿疹的诊断主要基于病史和体检。[24] 在不确定的情况下,皮肤活检可能会有助于医生做出诊断,[24] 湿疹很容易被误诊为食物过敏。[25]
4.1 分类
术语“湿疹”指的是一组临床特征。潜在疾病的分类是随意的,有许多不同的分类系统,使用许多同义词描述同一疾病。
可以通过位置(例如手部湿疹)、特定外观(裂纹性湿疹或盘状湿疹)或者可能的病因(静脉曲张性湿疹)来描述皮炎的类型。更令人困惑的是,许多资料将湿疹这一术语与特应性皮炎(最常见的皮炎)互换使用。
欧洲变态反应和临床免疫学学会(EAACI)在2001年发表了一份立场文件,简化了与过敏相关疾病的命名,包括特应性和过敏性接触性湿疹。[28] 非过敏性湿疹的命名不受该文件的影响。
4.2 术语
皮炎有多种类型,包括特应性皮炎、接触性皮炎、瘀血性皮炎和脂溢性湿疹。[29] 许多人把皮炎和湿疹作为同义词使用。[29]
一些人用湿疹这个术语来特指特应性皮炎。[29][30][31] 特应性皮炎也被称为特应性湿疹。[24] 在某些语言中,皮炎和湿疹是一回事,而在另外的一些语言中,皮炎是一种急性病,湿疹则是慢性疾病。[32]
4.3 常见类型
可根据国际疾病和相关健康问题统计分类(ICD)定义的代码来判断皮炎的类型。
特应性皮炎
人们认为特应性皮炎是一种具有遗传成分的过敏性疾病,通常出现在成员患有哮喘的家庭中。头部、头皮、颈部、肘部内侧、膝盖后侧和臀部特别容易出现瘙痒性皮疹。特应性皮炎在发达国家非常普遍,而且发病率还在上升。刺激性接触性皮炎有时会被误诊为特应性皮炎。压力会导致特应性皮炎恶化。[33]
接触性皮炎
接触性皮炎分为两类:过敏性接触性皮炎(对过敏原,如毒常春藤、镍或秘鲁香脂的延迟反应)、[34] 和刺激性接触性皮炎(对洗涤剂,如十二烷基硫酸钠,的直接反应)。
一些物质既是过敏原又是刺激物(例如湿水泥)。阳光照射会使另外一些物质出现问题,造成光毒性皮炎。大约四分之三的接触性湿疹病人患的是刺激性接触性湿疹,这是最常见的职业性皮肤病。接触性湿疹是可以治愈的,前提是可以避免接触刺激物质,并将其从生活环境中完全隔离。(ICD-10 L23;L24;L56.1;L56.0)
脂溢性皮炎
脂溢性皮炎 (婴儿的乳痂)是一种有时被归类为与头皮屑密切相关的湿疹,会导致头皮、眉毛和面部,甚至躯干部位出现干燥或油腻脱皮的现象。脂溢性皮炎会导致新生儿的头皮出现厚且黄的硬皮皮疹,称为乳痂,似乎与生物素缺乏有关,通常是可以治愈的。(ICD-10 L21;L21.0)
4.4 不太常见的皮炎类型
汗疱症
汗疱症(汗性湿疹、汗疱疹、水泡性掌跖皮炎)只出现在手掌、脚底以及手指和脚趾的侧面。皮肤上出现小的不透明肿块(水泡)、皮肤增厚以及出现裂缝,同时还伴有瘙痒感,晚上会变得更严重。汗疱症是一种常见的手部湿疹,天气温暖时会恶化。(ICD-10 L30.1)
盘状皮炎
盘状湿疹(饯币状湿疹、渗出性湿疹、微生物性湿疹)的特征是圆形的渗出物区或干皮疹、边界清晰,通常出现在小腿上。通常,冬天时盘状湿疹会变得严重。病因不明,病情容易反复。(ICD-10 L30.0)
静脉曲张性湿疹
静脉湿疹(重力性湿疹、瘀血性皮炎、静脉曲张性湿疹)发生在血液循环受损、静脉曲张和水肿的人群中,尤其常见于50岁以上的人的脚踝部位。症状包括皮肤发红、脱皮、皮肤变黑和瘙痒感。该类皮炎容易导致腿部溃疡。(ICD-10 I83.1)
疱疹样皮炎
疱疹样皮炎(杜林氏病)导致手臂、大腿、膝盖和背部出现瘙痒感强且非常对称的皮疹,与乳糜泻直接相关,通常可以通过适当的饮食来缓解症状,晚上时病情通常会加剧。(ICD-10 L13.0)
神经性皮炎
神经性皮炎(慢性单纯性苔藓或局限性擦伤性皮炎)是指由习惯性摩擦和擦伤引起的增厚且色素沉积的瘙痒湿疹斑痕,通常只有一块感染部位,可以通过改变行为和使用抗炎药物来治愈。结节性痒疹是一种相关疾病,表现为多个肿块。(ICD-10 L28.0;L28.1)
自体免疫性湿疹
自体免疫性湿疹(界面皮炎反应或自体敏感性湿疹)是指人体应对寄生虫、真菌、细菌或病毒感染的一种增敏反应。只要能清除最初的感染反应,这种湿疹是完全可以治愈。外观因病因而异。自体免疫性湿疹总是出现在离与最初的感染区域很远的地方。(ICD-10 L30.2)
病毒性皮炎
有的湿疹 (疱疹性湿疹或牛痘性湿疹) 会导致病毒感染,还有一些湿疹是由某些潜在疾病(如淋巴瘤)引起的。尚未对因服用药物和摄入食物以及化学物质而导致的湿疹进行明确的系统化。除了这里列出的皮炎类型之外,还有其它罕见的类型。
5 预防编辑
6 治疗编辑
某些类型的皮炎还没有已知的治疗方法。治疗的目的是通过减轻炎症和止痒来控制症状。接触性皮炎的治疗方法是避免病因。
6.1 生活方式
建议每天温水沐浴一次或多次,一次通常五到十分钟。[38][38] 避免使用肥皂,因为它们会去除皮肤上的天然油脂,导致皮肤过度干燥。[39]
通过改变饮食来避免湿疹这一方式的评估还不充分。[40][41] 有一些证据表明,如果饮食中不含鸡蛋,确认对鸡蛋过敏的婴儿的皮炎症状可能会减轻。[40] 尽管研究规模小且执行不力,但避免食用其它食物的疗法尚未表现出任何益处。[40][41] 在改变饮食之前确定对某一食物过敏可以避免进行不必要的生活方式改变。[40]
患者可以穿为控制瘙痒、抓痒和脱皮而专门设计的衣服。[42]
低质量试验已经对减少室内尘螨和采取避免措施等方式进行了研究,但没有发现这些方式能改善湿疹状况。[43]
6.2 保湿霜
低质量证据表明,保湿剂(润肤剂)可以降低湿疹的严重程度,并减少炎症。[44] 儿童患者使用油基配方的保湿霜似乎效果更好,不推荐使用水基配方。[38] 尚不清楚含有神经酰胺的保湿霜是否比其它保湿霜更有效。[45] 不可使用含有染料、香水或花生的保湿霜。[38] 夜间使用封闭的敷料可能有助于减轻症状。[38]
一些润肤霜或护肤霜可以减少职业性刺激性手部皮炎患者的刺激感。[46] 职业性刺激性手部皮炎是一种皮肤病,工作内容是经常接触水、洗涤剂、化学品或其它刺激物的人可能患此类皮炎。[46] 一些润肤霜可以减少皮炎患者感染炎症的次数。[47]
6.3 药物
几乎没有抗组胺药可以治疗皮炎的证据,因此,一般不推荐使用此类药物。[38][48] 因湿疹而无法入睡的人可以尝试使用具有镇静作用的抗组胺药,如苯海拉明。[38]
胶体燕麦片
燕麦片含有具有抗炎作用的燕麦氨基酰胺(邻氨基苯甲酸酰胺)。[49]
皮质类固醇
如果用润肤霜可以很好地控制症状,那么只有在出现症状时才可能需要使用类固醇。[38] 大多数情况下,皮质类固醇能有效控制和抑制症状,[50] 且每天使用一次就足够了。[38] 对于轻中度湿疹,可以使用效果弱的类固醇(例如氢化可的松),而在更严重的情况下,可以使用效果更强的类固醇(例如丙酸氯倍他索)。在严重情况下,可使用口服或注射用皮质类固醇。尽管它们通常会使病情得以快速改善,但副作用更大。
长期使用局部类固醇可能会导致皮肤萎缩、出现条纹以及毛细血管扩张。[38] 因此,在娇嫩的皮肤(面部或腹股沟)处使用时通常要小心。[38] 然而,通常人们都能很好地耐受局部类固醇。[51] 据报道,每天使用局部类固醇超过一年的成年人的皮肤会发红且有灼烧感,且皮肤会因停止使用类固醇而发红。[52]
免疫抑制剂
短期使用局部免疫抑制剂,如吡美莫司和他克莫司,的效果比长期使用可能更好。使用一年后,其效果相当于类固醇的效果。[53] 使用类固醇无效或不耐受的人使用局部免疫抑制剂是合理的。[54][55] 通常在短期或固定时间内使用免疫抑制剂治疗皮炎,而非无限期使用。[38][56] 经证明,通常0.1%的他克莫司比吡美莫司更有效,其效果等同于中等效力的局部类固醇。[57] 局部使用1%的吡美莫司乳膏不会增加患癌症的风险。[56]
当湿疹严重且其它治疗手段无效时,有时会使用全身免疫抑制剂。免疫抑制剂会引起明显的副作用,有些患者需要定期验血。最常用免疫抑制剂的是环孢素、硫唑嘌呤和甲氨蝶呤。
6.4 光疗法
使用紫外线的光疗法有初步的支持,但是证据的质量不高。[57] 可以使用多种不同类型的光,包括长波紫外线和短波紫外线。[58] 在光疗法也使用光敏化学物质,如补骨脂素。过度暴露在紫外线下本身就有风险,尤其是导致皮肤癌。[59]
6.5 替代医学
有限的证据表明针灸可以减轻特应性皮炎患者的瘙痒感。[60]目前没有科学证据证明硫磺疗法可以缓解湿疹症状。尚不清楚中草药是有帮助还是有害。[61] 湿疹患者通常使用膳食补充剂。[62] 口服月见草油和琉璃苣籽油都没有效果,[63] 两者都与肠胃不适有关。[63] 益生菌很可能对症状没有什么影响。[64] 没有足够的证据支持使用锌、硒、维生素D、维生素E、吡哆醇(维生素B6)、沙棘油、大麻籽油、葵花油或鱼油作为膳食补充剂。[62]
用脊椎指压疗法治疗皮炎缺乏证据支持。[65] 几乎没有证据支持使用心理疗法。[66] 虽然稀释漂白浴已被用于治疗感染性皮炎,但几乎没有证据支持这种做法。[67]
8 流行病学编辑
截至2010年,全球约有2.3亿人(占人口的3.5%)患皮炎。[68] 皮炎最常见于婴儿中,女性湿疹主要发生在15-49岁的生殖期女性群体中。[69] 在英国,大约20%的儿童患有皮炎,而在美国,大约10%的儿童患皮炎。[70]
尽管在20世纪40年代之前,关于湿疹发病率的数据很少。但是在20世纪下半叶,湿疹的发病率大幅上升。20世纪40年代末至2000年间,学龄儿童的湿疹发病率有所上升。[70] 随着时间的推移,发达国家的湿疹发病率有所上升。近年来,英国湿疹的发病率和终生流行率都有所上升。[70][71]
2010年,约10%的美国工人(超过1500万)患有皮炎。女性患病率高于男性,受过大学教育或拥有大学学位的女性患病率高于高中文凭或学历更低的女性。在医疗保健和社会援助行业以及生活、物理和社会科学相关职业中就业的工人发病率最高。美国工人中,约有6%的皮炎患者是因为从事医疗保健行业的工作而患病,这表明工人中,与工作相关的皮炎患病率至少为0.6%。[72]
9 历史编辑
参考文献
- [1]
^Habif (2015). Clinical Dermatology (6 ed.). Elsevier Health Sciences. p. 171. ISBN 9780323266079. Archived from the original on 17 August 2016. Retrieved 5 July 2016..
- [2]
^Mowad, CM; Anderson, B; Scheinman, P; Pootongkam, S; Nedorost, S; Brod, B (June 2016). "Allergic contact dermatitis: Patient management and education". Journal of the American Academy of Dermatology. 74 (6): 1043–54. doi:10.1016/j.jaad.2015.02.1144. PMID 27185422..
- [3]
^Lurati, AR (February 2015). "Occupational risk assessment and irritant contact dermatitis". Workplace Health & Safety. 63 (2): 81–7, quiz 88. doi:10.1177/2165079914565351. PMID 25881659..
- [4]
^GBD 2015 Disease and Injury Incidence and Prevalence, Collaborators. (8 October 2016). "Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990-2015: a systematic analysis for the Global Burden of Disease Study 2015". Lancet. 388 (10053): 1545–1602. doi:10.1016/S0140-6736(16)31678-6. PMC 5055577. PMID 27733282..
- [5]
^Adkinson, N. Franklin (2014). Middleton's allergy : principles and practice (8 ed.). Philadelphia: Elsevier Saunders. p. 566. ISBN 9780323085939. Archived from the original on 15 August 2016..
- [6]
^"128.4". Rook's Textbook of Dermatology, 4 Volume Set (9 ed.). John Wiley & Sons. 2016. ISBN 9781118441176. Archived from the original on 15 August 2016. Retrieved 29 July 2016..
- [7]
^Frosch, Peter J. (2013). Textbook of Contact Dermatitis (2 ed.). Berlin, Heidelberg: Springer Berlin Heidelberg. p. 42. ISBN 9783662031049. Archived from the original on 16 August 2016..
- [8]
^Caproni, M.; Antiga, E.; Melani, L.; Fabbri, P. (2009). "Guidelines for the diagnosis and treatment of dermatitis herpetiformis". Journal of the European Academy of Dermatology and Venereology (in 英语). 23 (6): 633–638. doi:10.1111/j.1468-3083.2009.03188.x. ISSN 1468-3083. PMID 19470076..
- [9]
^"Neurodermatitis (lichen simplex)". DermNet New Zealand Trust. 2017. Archived from the original on 2 February 2017. Retrieved 29 January 2017..
- [10]
^"Neurodermatitis". Mayo Clinic. 2015. Archived from the original on 16 June 2010. Retrieved 6 November 2010..
- [11]
^"Periorificial dermatitis". DermNet New Zealand Trust. 2017. Archived from the original on 2 February 2017. Retrieved 29 January 2017..
- [12]
^"Dermatitis herpetiformis". DermNet New Zealand Trust. 2017. Archived from the original on 2 February 2017. Retrieved 29 January 2017..
- [13]
^"Seborrheic dermatitis". DermNet New Zealand Trust. 2017. Archived from the original on 2 February 2017. Retrieved 29 January 2017..
- [14]
^"Seborrheic Dermatitis". Merck Manual, Consumer Version..
- [15]
^Bufford, JD; Gern JE (May 2005). "The hygiene hypothesis revisited". Immunology and Allergy Clinics of North America. 25 (2): 247–262. doi:10.1016/j.iac.2005.03.005. PMID 15878454..
- [16]
^Carswell F, Thompson S (1986). "Does natural sensitisation in eczema occur through the skin?". Lancet. 2 (8497): 13–5. doi:10.1016/S0140-6736(86)92560-2. PMID 2873316..
- [17]
^Henszel Ł, Kuźna-Grygiel W (2006). "[House dust mites in the etiology of allergic diseases]". Annales Academiae Medicae Stetinensis (in Polish). 52 (2): 123–7. PMID 17633128.CS1 maint: Unrecognized language (link).
- [18]
^Atopic Dermatitis 于 eMedicine.
- [19]
^Paternoster, L; et al. (25 December 2011). "Meta-analysis of genome-wide association studies identifies three new risk loci for atopic dermatitis". Nature Genetics. 44 (2): 187–92. doi:10.1038/ng.1017. PMC 3272375. PMID 22197932..
- [20]
^Caproni, M; Bonciolini, V; d'Errico, A; Antiga, E; Fabbri, P (2012). "Celiac Disease and Dermatologic Manifestations: Many Skin Clue to Unfold Gluten-Sensitive Enteropathy". Gastroenterol. Res. Pract. Hindawi Publishing Corporation. 2012: 1–12. doi:10.1155/2012/952753. PMC 3369470. PMID 22693492..
- [21]
^Ciacci, C; Cavallaro R; Iovino P; Sabbatini F; Palumbo A; Amoruso D; Tortora R; Mazzacca G. (June 2004). "Allergy prevalence in adult celiac disease". J. Allergy Clin. Immunol. 113 (6): 1199–203. doi:10.1016/j.jaci.2004.03.012. PMID 15208605..
- [22]
^Allam, JP; Novak, N (January 2006). "The pathophysiology of atopic eczema". Clinical and Experimental Dermatology. 31 (1): 89–93. doi:10.1111/j.1365-2230.2005.01980.x. PMID 16309494..
- [23]
^Ulf, Darsow; Eyerich, Kilian; Ring, Johannes (October 2007). "Eczema Pathophysiology - World Allergy Organization". www.worldallergy.org. Archived from the original on 2 February 2017. Retrieved 28 January 2017..
- [24]
^"Eczema". University of Maryland Medical Center. Archived from the original on 27 July 2016..
- [25]
^Atkins D (March 2008). "Food allergy: diagnosis and management". Primary Care. 35 (1): 119–40, vii. doi:10.1016/j.pop.2007.09.003. PMID 18206721..
- [26]
^Jeanne Duus Johansen; Peter J. Frosch; Jean-Pierre Lepoittevin (29 September 2010). Contact Dermatitis. ISBN 9783642038273. Archived from the original on 5 July 2014. Retrieved 21 April 2014..
- [27]
^Alexander A. Fisher (2008). Fisher's Contact Dermatitis. ISBN 9781550093780. Archived from the original on 5 July 2014. Retrieved 21 April 2014..
- [28]
^Johansson SG, Hourihane JO, Bousquet J, et al. (September 2001). "A revised nomenclature for allergy. An EAACI position statement from the EAACI nomenclature task force". Allergy. 56 (9): 813–24. doi:10.1034/j.1398-9995.2001.t01-1-00001.x. PMID 11551246..
- [29]
^Nedorost, Susan T. (2012). Generalized Dermatitis in Clinical Practice (in 英语). Springer Science & Business Media. pp. 1–3, 9, 13–14. ISBN 9781447128977. Archived from the original on 15 August 2016. Retrieved 29 July 2016..
- [30]
^Bershad, SV (1 November 2011). "In the clinic. Atopic dermatitis (eczema)". Annals of Internal Medicine. 155 (9): ITC51–15, quiz ITC516. doi:10.7326/0003-4819-155-9-201111010-01005. PMC 1849764. PMID 22041966..
- [31]
^ICD 10: Diseases of the skin and subcutaneous tissue (L00-L99) – Dermatitis and eczema (L20-L30) Archived 9 1月 2014 at the Wayback Machine.
- [32]
^Ring, Johannes; Przybilla, Bernhard; Ruzicka, Thomas (2006). Handbook of atopic eczema. Birkhäuser. p. 4. ISBN 978-3-540-23133-2. Retrieved 4 May 2010..
- [33]
^Atopic Dermatitis National Eczema Association..
- [34]
^"Balsam of Peru contact allergy". Dermnetnz.org. 28 December 2013. Archived from the original on 5 March 2014. Retrieved 5 March 2014..
- [35]
^Kalliomäki, M; Antoine, JM; Herz, U; Rijkers, GT; Wells, JM; Mercenier, A (Mar 2010). "Guidance for substantiating the evidence for beneficial effects of probiotics: prevention and management of allergic diseases by probiotics". The Journal of Nutrition. 140 (3): 713S–21S. doi:10.3945/jn.109.113761. PMID 20130079..
- [36]
^"DoD Details Military Smallpox Vaccination Program". www.navy.mil (in 英语). Retrieved 10 January 2019..
- [37]
^"CDC Smallpox | Smallpox (Vaccinia) Vaccine Contraindications (Info for Clinicians)". Emergency.cdc.gov. 7 February 2007. Archived from the original on 25 January 2010. Retrieved 7 February 2010..
- [38]
^"Coping with atopic dermatitis". 2017. Retrieved 11 September 2017..
- [39]
^Gutman, Ari Benjamin; Kligman, Albert M.; Sciacca, Joslyn; James, William D. (1 December 2005). "Soak and Smear". Archives of Dermatology. 141 (12). doi:10.1001/archderm.141.12.1556..
- [40]
^Bath-Hextall, F; Delamere, FM; Williams, HC (23 January 2008). Bath-Hextall, Fiona J, ed. "Dietary exclusions for established atopic eczema". Cochrane Database of Systematic Reviews (1): CD005203. doi:10.1002/14651858.CD005203.pub2. PMID 18254073. Archived from the original on 21 October 2013..
- [41]
^Institute for Quality and Efficiency in Health Care. "Eczema: Can eliminating particular foods help?". Informed Health Online. Institute for Quality and Efficiency in Health Care. Archived from the original on 21 October 2013. Retrieved 24 June 2013..
- [42]
^Ricci G, Patrizi A, Bellini F, Medri M (2006). Use of textiles in atopic dermatitis: care of atopic dermatitis. Current Problems in Dermatology. 33. pp. 127–43. doi:10.1159/000093940. ISBN 978-3-8055-8121-9. PMID 16766885..
- [43]
^Nankervis, Helen; Pynn, Emma V; Boyle, Robert J; Rushton, Lesley; Williams, Hywel C; Hewson, Deanne M; Platts-Mills, Thomas (2015-01-19). "House dust mite reduction and avoidance measures for treating eczema". Cochrane Database of Systematic Reviews. 1: CD008426. doi:10.1002/14651858.CD008426.pub2. ISSN 1465-1858. PMID 25598014..
- [44]
^van Zuuren, Esther J; Fedorowicz, Zbys; Christensen, Robin; Lavrijsen, Adriana PM; Arents, Bernd WM (2017-02-06). "Emollients and moisturisers for eczema". Cochrane Database of Systematic Reviews. doi:10.1002/14651858.CD012119.pub2. ISSN 1465-1858. PMID 28166390..
- [45]
^Jungersted, JM; Agner, T (Aug 2013). "Eczema and ceramides: an update". Contact Dermatitis. 69 (2): 65–71. doi:10.1111/cod.12073. PMID 23869725..
- [46]
^Bauer, Andrea; Rönsch, Henriette; Elsner, Peter; Dittmar, Daan; Bennett, Cathy; Schuttelaar, Marie-Louise A.; Lukács, Judit; John, Swen Malte; Williams, Hywel C. (30 April 2018). "Interventions for preventing occupational irritant hand dermatitis". The Cochrane Database of Systematic Reviews. 4: CD004414. doi:10.1002/14651858.CD004414.pub3. ISSN 1469-493X. PMID 29708265..
- [47]
^van Zuuren, Esther J.; Fedorowicz, Zbys; Christensen, Robin; Lavrijsen, Adriana; Arents, Bernd WM (6 February 2017). "Emollients and moisturisers for eczema". The Cochrane Database of Systematic Reviews. 2: CD012119. doi:10.1002/14651858.CD012119.pub2. ISSN 1469-493X. PMID 28166390..
- [48]
^Apfelbacher, Christian J; van Zuuren, Esther J; Fedorowicz, Zbys; Jupiter, Aldrin; Matterne, Uwe; Weisshaar, Elke (2013-02-28). "Oral H1 antihistamines as monotherapy for eczema". Cochrane Database of Systematic Reviews (2): CD007770. doi:10.1002/14651858.CD007770.pub2. ISSN 1465-1858. PMID 23450580..
- [49]
^Dimberg LH. Theander O, Lingnert H. "Avenanthramides - a group of phenolic antioxidants in oats". Cereal Chem. 1992;70:637–641..
- [50]
^Hoare C, Li Wan Po A, Williams H (2000). "Systematic review of treatments for atopic eczema". Health Technology Assessment. 4 (37): 1–191. doi:10.3310/hta4370. PMC 4782813. PMID 11134919. Archived from the original on 7 February 2009..
- [51]
^Bewley A; Dermatology Working, Group (May 2008). "Expert consensus: time for a change in the way we advise our patients to use topical corticosteroids". The British Journal of Dermatology. 158 (5): 917–20. doi:10.1111/j.1365-2133.2008.08479.x. PMID 18294314..
- [52]
^Oakley, M.D., Amanda. "Topical corticosteroid withdrawal". DermNet NZ. DermNet New Zealand Trust. Archived from the original on 16 March 2016..
- [53]
^Shams, K; Grindlay, DJ; Williams, HC (Aug 2011). "What's new in atopic eczema? An analysis of systematic reviews published in 2009–2010". Clinical and Experimental Dermatology. 36 (6): 573–7, quiz 577–8. doi:10.1111/j.1365-2230.2011.04078.x. PMID 21718344..
- [54]
^Carr, WW (Aug 2013). "Topical calcineurin inhibitors for atopic dermatitis: review and treatment recommendations". Paediatric Drugs. 15 (4): 303–10. doi:10.1007/s40272-013-0013-9. PMC 3715696. PMID 23549982..
- [55]
^"Atopic eczema - Treatment". NHS Choices, London, UK. 12 February 2016. Archived from the original on 16 January 2017. Retrieved 27 January 2017..
- [56]
^"Medication Guide. Elidel® (pimecrolimus) Cream, 1%" (PDF). US Food and Drug Administration. March 2014. Archived (PDF) from the original on 11 February 2017. Retrieved 27 January 2017..
- [57]
^Torley, D; Futamura, M; Williams, HC; Thomas, KS (Jul 2013). "What's new in atopic eczema? An analysis of systematic reviews published in 2010–11". Clinical and Experimental Dermatology. 38 (5): 449–56. doi:10.1111/ced.12143. PMID 23750610..
- [58]
^Meduri, NB; Vandergriff, T; Rasmussen, H; Jacobe, H (Aug 2007). "Phototherapy in the management of atopic dermatitis: a systematic review". Photodermatology, Photoimmunology & Photomedicine. 23 (4): 106–12. doi:10.1111/j.1600-0781.2007.00291.x. PMID 17598862..
- [59]
^Stöppler MC (31 May 2007). "Psoriasis PUVA Treatment Can Increase Melanoma Risk". MedicineNet. Archived from the original on 29 September 2007. Retrieved 17 October 2007..
- [60]
^Vieira, BL; Lim, NR; Lohman, ME; Lio, PA (July 2016). "Complementary and Alternative Medicine for Atopic Dermatitis: An Evidence-Based Review". American Journal of Clinical Dermatology (Review). 17 (6): 557–581. doi:10.1007/s40257-016-0209-1. PMID 27388911..
- [61]
^Armstrong NC, Ernst E (August 1999). "The treatment of eczema with Chinese herbs: a systematic review of randomized clinical trials". British Journal of Clinical Pharmacology. 48 (2): 262–4. doi:10.1046/j.1365-2125.1999.00004.x. PMC 2014284. PMID 10417508..
- [62]
^Bath-Hextall, FJ; Jenkinson, C; Humphreys, R; Williams, HC (15 February 2012). Bath-Hextall, Fiona J, ed. "Dietary supplements for established atopic eczema". Cochrane Database of Systematic Reviews. 2 (2): CD005205. doi:10.1002/14651858.CD005205.pub3. PMID 22336810. Archived from the original on 4 July 2013..
- [63]
^Bamford, JT; Ray, S; Musekiwa, A; van Gool, C; Humphreys, R; Ernst, E (30 April 2013). Bamford, Joel TM, ed. "Oral evening primrose oil and borage oil for eczema". The Cochrane Database of Systematic Reviews. 4 (4): CD004416. doi:10.1002/14651858.CD004416.pub2. PMID 23633319..
- [64]
^"Probiotics for treating eczema". www.cochrane.org (in 英语). Retrieved 2019-01-02..
- [65]
^Eldred DC, Tuchin PJ (November 1999). "Treatment of acute atopic eczema by chiropractic care. A case study". Australasian Chiropractic & Osteopathy. 8 (3): 96–101. PMC 2051093. PMID 17987197..
- [66]
^Ersser, Steven J.; Cowdell, Fiona; Latter, Sue; Gardiner, Eric; Flohr, Carsten; Thompson, Andrew Robert; Jackson, Karina; Farasat, Helen; Ware, Fiona (7 January 2014). "Psychological and educational interventions for atopic eczema in children". The Cochrane Database of Systematic Reviews (1): CD004054. doi:10.1002/14651858.CD004054.pub3. ISSN 1469-493X. PMID 24399641..
- [67]
^Barnes, TM; Greive, KA (Nov 2013). "Use of bleach baths for the treatment of infected atopic eczema". The Australasian Journal of Dermatology. 54 (4): 251–8. doi:10.1111/ajd.12015. PMID 23330843..
- [68]
^Vos, T; et al. (15 December 2012). "Years lived with disability (YLDs) for 1160 sequelae of 289 diseases and injuries 1990–2010: a systematic analysis for the Global Burden of Disease Study 2010". Lancet. 380 (9859): 2163–96. doi:10.1016/S0140-6736(12)61729-2. PMC 6350784. PMID 23245607..
- [69]
^Osman M, Hansell AL, Simpson CR, Hollowell J, Helms PJ (February 2007). "Gender-specific presentations for asthma, allergic rhinitis and eczema in primary care". Primary Care Respiratory Journal. 16 (1): 28–35. doi:10.3132/pcrj.2007.00006. PMID 17297524..
- [70]
^McAleer, MA; Flohr, C; Irvine, AD (23 July 2012). "Management of difficult and severe eczema in childhood". BMJ (Clinical Research Ed.). 345: e4770. doi:10.1136/bmj.e4770. hdl:2262/75991. PMID 22826585..
- [71]
^Simpson CR, Newton J, Hippisley-Cox J, Sheikh A (2009). "Trends in the epidemiology and prescribing of medication for eczema in England". J R Soc Med. 102 (3): 108–117. doi:10.1258/jrsm.2009.080211. PMC 2746851. PMID 19297652..
- [72]
^Luckhaupt, SE; Dahlhamer, JM; Ward, BW; Sussell, AL; Sweeney, MH; Sestito, JP; Calvert, GM (June 2013). "Prevalence of dermatitis in the working population, United States, 2010 National Health Interview Survey". Am J Ind Med. 56 (6): 625–634. doi:10.1002/ajim.22080. PMID 22674651..
- [73]
^Henry George Liddell; Robert Scott. "Ekzema". A Greek-English Lexicon. Tufts University: Perseus..
- [74]
^Textbook of Atopic Dermatitis. Taylor & Francis. 1 May 2008. p. 1. ISBN 9780203091449. Archived from the original on 28 May 2016..
- [75]
^"Sulfur". University of Maryland Medical Center. 1 April 2002. Archived from the original on 5 August 2012. Retrieved 15 October 2007..
- [76]
^Murphy LA, White IR, Rastogi SC (May 2004). "Is hypoallergenic a credible term?". Clinical and Experimental Dermatology. 29 (3): 325–7. doi:10.1111/j.1365-2230.2004.01521.x. PMID 15115531..
- [77]
^Lauffer, F; Ring, J (2016). "Target-oriented therapy: Emerging drugs for atopic dermatitis". Expert Opinion on Emerging Drugs. 21 (1): 81–9. doi:10.1517/14728214.2016.1146681. PMID 26808004..
暂无